In questo articolo scoprirai le definizioni di dolore, le classificazioni, come può essere descritto dal paziente e come interpretato dal professionista sanitario.
Ma anche come può cambiare a seconda della causa, del momento, della velocità, della qualità e dove si presentano i sintomi.
Infine capirai come la percezione del dolore è aumentata o ridotta da educazione, cultura, ambiente circostante e relazioni sociali.
All'interno del post ti parlerò di
Definizione di dolore IASP
Simile la definizione per OMS (Organizzazione Mondiale della Sanità): il dolore è una sensazione spiacevole e un’esperienza emotiva dotata di un tono affettivo negativo associata a un danno tessutale potenziale o reale e, comunque, descritta in rapporto a tale danno.
L’OMS stabilisce anche una scala di valutazione del dolore al fine di fissare una corretta valutazione dell’intensità e del trattamento farmacologico appropriato.
Dolore soggettivo o oggettivo?

Se ogni paziente ha i propri aggettivi per descrivere il dolore (e molti faticano a trovare le espressioni giuste per farlo), ogni professionista sanitario dovrebbe osservare il quadro dipinto dal paziente con la massima attenzione perché raffigura il mondo in cui vive la persona.
Al di là delle definizioni, nella realtà il dolore è la sirena del nostro sistema nervoso – il più raffinato e perfetto sistema di allarme – ed esiste ogni volta che il paziente lo esprime.
Ma il tipo di dolore cambia a seconda della causa, del momento, della velocità, della qualità e della localizzazione dei sintomi. E la percezione dolorosa è aumentata o ridotta da educazione, cultura, ambiente circostante e relazioni sociali.
Per tutti questi motivi il paziente non sempre trova facilmente le parole per descrivere i propri dolori, e tu, come professionista sanitario, hai bisogno di ascoltare il tuo paziente e interpretare il suo dolore.
Percezione del dolore: dallo stimolo all’esperienza
Di recente la ricerca ha invece dimostrato che può esserci dolore anche in assenza di danno.
Il dolore è dunque l’effetto cosciente di uno stimolo. In ogni caso, l’esperienza finale è l’integrazione di:
- ciò che sentono e discriminano i nocicettori: quando inizia e finisce lo stimolo e la sua intensità
- affetti ed emozioni
- reazioni del sistema nervoso e vascolare
- movimento e reazioni dell’apparato muscolo-scheletrico
- valutazione e interiorizzazione del dolore (aspetto cognitivo).
Classificazione del dolore
DOLORE NOCICETTIVO

senza danno dei tessuti
transient pain (allarme)
con danno dei tessuti
superficiale
- cute
- mucose
profondo
- viscerale
- somatico
a. nerve trunk pain
b. muscolo-scheletrico (tra cui Trigger points e il dolore miofasciale)
DOLORE NON NOCICETTIVO

DOLORE NEUROPATICO
centrale
periferico
- da persistente ipereccitabilità dei nocicettori
- da neuropatia demielinizzante
- da neuropatia assonale (neuroma)
- da danno delle piccole fibre
- da deafferentazione
PSICOGENO
- da tensioni muscolari
- allucinatorio
- da conversione
- comportamentale
- psico-dinamico.
Il dolore nocicettivo è quello che siamo abituati a considerare più come “IL” dolore, quello che danneggia i tessuti, aumenta o diminuisce a seconda del movimento, della posizione o del carico.
Tutte le neuropatie sono lesioni. Ma questa categoria è veramente enorme: va dalle malattie demielinizzanti, come la sclerosi multipla, ai danni da chemioterapia, fino all’alcolismo e alla sindrome da arto fantasma.
Esistono poi patologie che non possono essere incluse facilmente in nessuna delle due famiglie. Gli stessi ricercatori stanno cercando il modo migliore per inquadrarle. Mi riferisco alla fibromialgia, alle Sindromi Complesse Regionali (CRPS) e patologie molto comuni come la sindrome del colon irritabile o l’emicrania.
Quindi, per definire nocicettivo o neuropatico un dolore durante una visita non basta la descrizione dei sintomi da parte del paziente o la rilevazione dei segni, ma serve anche tutta la storia e l’esame clinico e diagnostico.
Sappiamo però che il dolore neuropatico guarisce più lentamente, reagisce in modo poco efficace ai farmaci e i test diagnostici per indagarlo danno spesso risultati inconcludenti e incoerenti. È il caso del dolore aspecifico di tipo neuropatico: come quello da sensibilizzazione (di cui parlerò nei prossimi articoli).
DOLORE DI ORGINE INCERTA
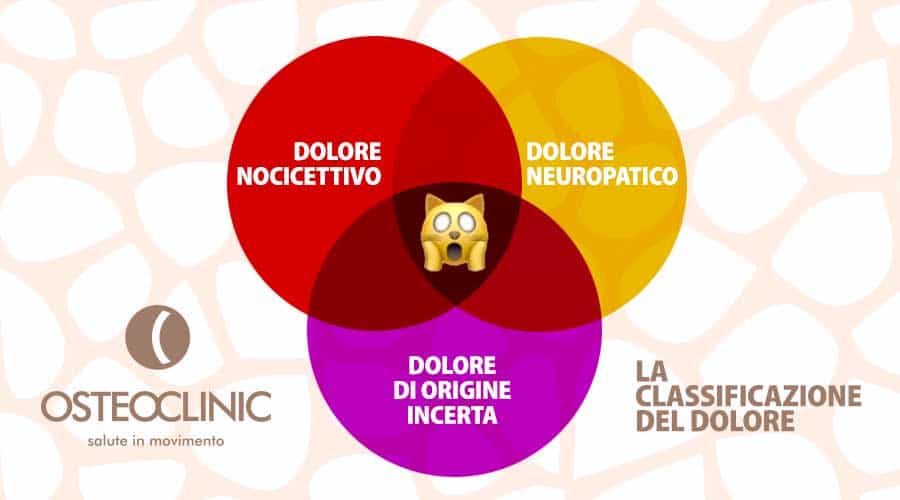
Ma ci sono anche patologie che iniziano con caratteristiche nocicettive come l’artrosi e i tumori che cadono nella spirale della sensibilizzazione centrale e della sensibilizzazione periferica.
Per quanto riguarda la fibromialgia è con tutta probabilità originata da una disfunzione di più sistemi, ma le cosiddette disfunzioni non sono causate da un danno vero e proprio del sistema nervoso (Lyon Cohen, 2011). Per questo motivo qualcuno usa proprio il termine disnocicettivo.
In ogni caso il dolore è creato ad arte dal nostro cervello, anche se rimane facile per molti pazienti pensare che accada qualcosa all’interno del corpo in particolare nel dolore somatico o viscerale.
Il dolore psicogeno
Il dolore psicogeno nasce da un’anomala interpretazione dei messaggi percettivi. Se ne parla quando non c’è una precisa causa organica e quando esiste un disturbo fisico che spiega la presenza di dolore, ma non l’intensità e la durata. Lo si correla a problemi psicologici o psichiatrici.
All’interno del dolore psicogeno si distinguono:
- il dolore da tensione muscolare (tipico di uno stato d’ansia)
- il dolore da conversione (non sostenuto da cause organiche)
- il dolore allucinatorio (da malattie psichiatriche come la schizofrenia e la depressione grave).
Spesso le parti più interessate sono la schiena, la spalla, la testa, l’anca, l’addome e il collo.
Nel linguaggio comune si parla delle cosiddette “malattie psicosomatiche”: patologie di origine incerta con presenza di discutibili lesioni ma forti elementi scatenanti di origine psicologica (un esempio tra tutti il colon irritabile).
LEGGI ANCHE Ansia edolori articolari e dolori muscolari diffusi
APPROFONDISCI ANCHE Cosa provoca lo stress
Dolore specifico e dolore aspecifico

Il dolore aspecifico non ha una causa definita ed è spesso motivo di fraintendimento nel dialogo tra medico e paziente.
Quando esami e test specifici non chiariscono la causa si giunge a una situazione di stallo: il medico, frustrato, non sa cosa fare e il paziente si impaurisce per i termini usati nei referti o si arrende per l’incapacità di trovare un nome e quindi un obiettivo da perseguire per la guarigione, che invece è essenziale.
I meccanismi di sensibilizzazione, però, influiscono sia sulla percezione del dolore sia sulla persistenza dei sintomi e soprattutto non dipendono dal tempo. È infatti il sistema nervoso stesso a mantenere questa condizione, anche quando la lesione iniziale non esiste più.
Anche Orlandini afferma che il dolore cronico, indipendentemente dalla durata, è sostenuto da una modificazione dei circuiti neuronali centrali; stabilizzato come una traccia di memoria e si perpetua fisiologicamente anche quando la lesione iniziale non esiste più. Il sistema facilita la traduzione degli stimoli nocicettivi e non in emozione+dolore.
Per questo motivo, in ambito accademico, si parla di dolore persistente, disnocicettivo, cronico tipo 1 (origine neuropatica) e dolore cronico tipo 2 (origine intellettiva).
È il caso di alcune patologie di origine sconosciuta come emicrania, CRPS e fibromialgia.
Classificazione del dolore per natura, localizzazione e tempo
- patologie e disfunzioni metaboliche (come il diabete)
- lesioni nervose, degenerazioni (SLA, Sclerosi multipla), alterazioni del sistema nervoso (sensibilizzazione) o lesione traumatica (amputazione)
- tumori e para-neoplasie
- ischemia o emorragia
- deficit vitaminici (scarso apporto di vitamine, alcolismo)
- neurotossicità.
- sistema nervoso coinvolto (centrale, periferico, autonomo, spinale, encefalo)
- zona o organo coinvolti (superficiale, profondo)
- area in cui si percepiscono i sintomi (riferito o riflesso).
- acuti, dolore che toglie il fiato
- costanti, dolore persistente (cronico)
- intermittenti
- a picchi.
Entra gratis nel mio Gruppo Privato!
Impara a prevenire e curare dolore e stress
in modo efficace e scientifico.
Il dolore acuto
Nel linguaggio comune, e per il paziente, il termine acuto definisce un dolore alto di intensità, mentre il professionista lo intende esclusivamente legato a una lesione recente, un intervento chirurgico, un evento traumatico o un pericolo imminente. (Wardhan, 2017, IASP 2011)
Lo stesso dolore al petto da attacco di panico, seppur svincolato da una lesione, è da considerarsi un pericolo percepito come imminente.
Il dolore cronico
Per dolore cronico il paziente intende un insieme di cambiamenti fisici, psicologici, sociali e spirituali che compromettono in modo importante la qualità di vita anche dal punto di vista economico. Ed è quindi percepito come una malattia incurabile.
Anche in questo caso, l’evidenza scientifica mostra come sia rilevante l’uso delle parole. Il paziente deve avere l’opportunità terapeutica di cogliere una via di uscita alla sua condizione e la possibilità di vivere questa esperienza come parte di un percorso, come fase transitoria.
Meglio sarebbe usare la definizione di dolore persistente. Non si combatte con una pillola, e contro una ipotetica malattia o lesione, ma si punta a modificare la percezione dolorosa lavorando sul funzionamento del sistema nervoso, ormonale, infiammatorio e sul contorno emotivo, sociale e ambientale.
Dolore persistente è quindi un termine più adatto di dolore cronico e come tale dovrebbe essere usato sia dai pazienti sia dai professionisti sanitari. Soprattutto questi ultimi, dal punto di vista tecnico, dovrebbero usare questo termine per definire la qualità di persistenza di un sintomo e rinforzare il concetto. Per classificarlo potrebbero usare la tassonomia e la terminologia IASP.
Gli stessi medici, soprattuto quelli formati fino alla fine degli anni 90, tendono a considerare così il dolore “cronico” (Boswell, 2007):
- dal punto di vista semplicemente temporale di persistenza dei sintomi (chi dice 3 mesi o chi 6, Ospina 2013)
- dolore inguaribile.
Altri usano definire il dolore cronico come il persistere dei sintomi oltre il normale corso della fase acuta associato a processi patologici che perpetuano la prosecuzione dei sintomi.
Come per il dolore acuto, anche sul termine cronico c’è una differente percezione del tempo da parte del medico e del paziente. Ciò che distingue il dolore difficilmente trattabile non è l’intensità o la difficoltà, ma la sua persistenza nel tempo.
Qualità e intensità del dolore

- non incident (continuo o intermittente ma non cambia con il movimento, il carico o la postura)
- incident (da uno stimolo meccanico o termico improvviso raggiunge rapidamente un’intensità elevatissima e altrettanto velocemente si attenua se si interrompe l’attività o si allontana lo stimolo che lo ha prodotto).
- lieve
- moderato
- grave.
Tipologie di dolore
Il dolore nocicettivo brucia e cambia tipicamente con la posizione, il movimento e il carico. Alcuni includono tutte le patologie infiammatorie acute (le artrtiti infiammatorie, i tumori, le ustioni e le fratture per esempio).
Il dolore neuropatico deriva dal coinvolgimento o dalla lesione del sistema nervoso (neuropatie, chemioterapia, alcolismo, amputazione) e spesso è descritto come spontaneo, bruciante, intermittente, lancinante, a fitta, parossistico, come una scossa elettrica, con disestesie o parestesie.
In questo tipo di dolore rientrano anche tutti quei dolori dovuti a una sensibilizzazione centrale periferica o una centrale (che non è da considerare una disfunzione).
In caso di dolore persistente, il dolore neuropatico è descritto anche come formicolio, senso di pesantezza, di pressione, qualcosa che schiaccia, scosse intermittenti, dolore lancinante sordo o pesante.
Nel dolore di origine viscerale vince la dimensione neurologica, spesso inconscia e incontrollabile (come quello di una colica). Il dolore è mal localizzato, crampiforme, urgente, profondo, riferito, associato spesso a nausea e sudorazione, non evocato dal movimento.
Invece, nel dolore superficiale (pelle) prevale spesso la componente sensoriale.
Nel dolore cronico, dove l’influenza della sfera emotiva è rilevante, i sintomi possono essere descritti e variare a prescindere dalla parte ipoteticamente coinvolta.
Fattori contestuali e componente cognitiva del dolore
La localizzazione del dolore e la sua presentazione nel tempo variano anche in assenza di un problema tessutale reale.
La cultura in cui viviamo e l’ambiente familiare; le relazioni sociali e l’educazione ricevuta; le emozioni e le esperienze precedenti; il livello di stress e di attenzione (quanto e come pensiamo ai nostri problemi) cambiano il modo in cui percepiamo il dolore.
Importante anche il filtro cognitivo che elabora la realtà in modo soggettivo e concreto e influenza il modo in cui ci comportiamo, proviamo emozioni e ci relazioniamo con gli altri.
Quando una persona crede di provare dolore per un danno (magari convinto che il dolore sia causato dall’ernia trovata alla risonanza) avrà una maggiore percezione dolorosa a prescindere dal tipo di danno. (Smith, 1998)
Porto l’esempio dei punti trigger (i famosi cordoni accavallati o le contratture) e dei miei pazienti. Molti di loro (ma anche molti colleghi) sono convinti che siano problemi di cordoni, muscoli e nervi. In realtà nessuno sa con esattezza cosa accada, alcuni addirittura ipotizzano che il muscolo non c’entri affatto (dolore neuropatico).
La cosa importante è che il paziente capisca che non esiste alcuna lesione e che non deve temere nulla, sebbene il dolore sia molto ben localizzato.
Il dolore è influenzato anche dallo stress psicologico.
LEGGI ANCHE Effetto placebo
APPROFONDISCI LEGGENDO Effetto nocebo
Nel dolore, se percepiamo un pericolo, proviamo paura e ogni sistema (SNC e SNA per esempio) prepara il corpo a rispondere alla situazione. Quell’emozione mediata cognitivamente dalla percezione di pericolo porta a modificazioni fisiche. Come quando si cammina sulla ghiaia a piedi scalzi: i muscoli e la pelle inviano stimoli dolorosi al cervello che, se non è abituato, scambia queste sensazioni per pericolose. Questo però non significa che ci taglieremo la volta plantare. ☺ O se senti un dolore al braccio o al petto non per forza stai per avere un infarto!
Ogni individuo interpreta lo stimolo doloroso secondo il proprio sistema di credenze influenzando la percezione e l’intensità.
La paura del dolore è spesso associata a pensiero catastrofista che porta a evitare movimenti e attività, con la conseguenza di ottenere il risultato opposto a quello sperato e dolore maggiore e persistente.
Il pensiero catastrofista, anche dal punto di vista scientifico, altera la percezione del dolore in concreto e rappresenta un fattore di rischio per lo sviluppo di dolori persistenti (Sullivan, 1995, Leung, 2012)

L’esperienza dolorosa agisce completamente sul vissuto di una persona
Quando il sistema entra in allarme amplifica la tensione muscolare e peggiora pre-esistenti condizioni dolorose. Il processo di anticipazione del dolore che porta al comportamento di evitamento include anche uno stato di iper-vigilanza e attenzione selettiva che amplificano la percezione del dolore (Ploghaus, 1999).
Diverse sono le variabili cognitive che mediano la risposta di ogni individuo allo stimolo doloroso; l’impotenza appresa (sensazione che gli sforzi non hanno alcun effetto sull’ambiente) e uno stile di coping passivo correlano in modo positivo con il livello di dolore percepito e di disabilità (Samwel, 2006).
Quando il dolore persiste, la lesione, il danno anatomico, i processi reattivi, infiammatori e biochimici dell’immediato perdono importanza a favore dell’attivazione di un sistema di allerta nei confronti di potenziali pericoli.
Questo è il motivo per cui anche i processi stessi che si mettono in moto dopo un danno o un pericolo (patogenesi) sono un fattore che influenza l’esperienza dolorosa.
In sintesi
È importante comprendere l’insieme dei processi e delle sensazioni presenti in ogni tipo di dolore; le aree in cui esso agisce e i meccanismi d’azione perché ci permette di disattivarli in assenza di pericoli reali.
Per per me, come fisioterapista, è stato di capitale importanza capire i meccanismi che regolano il dolore e saperli spiegare. Talmente importante che mi sono specializzato in trattamento del dolore.
Può esserti utile conoscere il mio parere
o avere la mia supervisione?
Riferimenti bibliografici
Il dolore
Di Melzack and Katz
Wiley Interdisciplinary Reviews: Cognitive Science Volume 4, Issue 1 Ottobre 2012
https://onlinelibrary.wiley.com/doi/abs/10.1002/wcs.1201
Riconcettualizzare il dolore secondo la moderna scienza del dolore
Di Moseley
Physical therapy Reviews, settembre 2007
Il dolore e la neuromatrice
Melzack
Journal dental education dicembre 2001
http://healingbridge.com/wp-content/uploads/2016/08/Pain-and-the-Neuromatrix-in-the-brain.pdf
Le applicazioni cliniche dell’insegnamento del dolore
Louw
Physiotherapy Theory Practice giugno 2016
definizione dolore oms linee guida icd11
http://www.who.int/classifications/icd/revision/en/
Definizione dolore IASP e revisione definizione dolore cronico IASP
http://www.iasp-pain.org/Education/Content.aspx?ItemNumber=1698
http://www.iasp-pain.org/PublicationsNews/Content.aspx?ItemNumber=1673
Semeiotica del dolore
Orlandini seconda edizione 2013
Dolore oncogenico meccanismi e applicazioni in fisioterapia
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3183600/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC4161642/
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC2895277/
Ultima modifica 14/08/2018

Quest'opera è distribuita con Licenza Creative Commons Attribuzione - Non commerciale - Non opere derivate 4.0 Internazionale







…bravissimo….. spiegazione esauriente……approfondimenti dettagliati non da leggere, ma da studiare.
Ti ringrazio davvero per le tue parole. Presto devo rivedere anche questa classificazione perché c’è qualche piccola novità…e voglio rendere più scorrevole la lettura